Os pacientes com distúrbios da coluna cervical podem ser inicialmente divididos com relação ao tipo de apresentação do quadro clínico e de sua dor: dor axial no pescoço, radiculopatia, mielopatia ou uma combinação de todos esses tipos.
A doença degenerativa do disco intervertebral é uma conseqüência natural do envelhecimento, sendo sua ocorrência observada na maior parte da população, que frequentemente é assintomática. Deste modo a hérnia de disco cervical pode ser entendida como parte ou etapa no processo evolutivo da degeneração discal. A hérnia de disco pode ser compreendida como uma alteração precoce dentro do quadro de degeneração discal.
A partir da terceira década de vida diversas modificações bioquímicas e anatômicas, precipitadas por diversos fatores, provocam a perda da capacidade do disco em distribuir cargas adequadamente. A distribuição anormal da carga em porções do ânulo fibroso pode levar à formação de fissuras por onde o material do núcleo pulposo pode progressivamente se insinuar, formando uma hérnia discal.
O diagnóstico correto desta patologia requer uma anamnese bem realizada incluindo cuidadoso exame físico. Exames complementares de imagem têm por função confirmar a suspeita diagnóstica clínica levantada. Tendo em mãos estes dados, bem como tendo avaliado o perfil do paciente, então o médico poderá optar pela melhor forma de tratamento para cada indivíduo.
O clínico deve ser cuidadoso na correta indicação do tratamento frente ao diagnóstico estabelecido, uma vez que a maioria dos doentes têm boa evolução com medidas ou tratamentos não-cirúrgicos do problema. Tal evolução é condizente com a própria história natural da doença.
Nos casos de dor axial predominante deve-se tomar cuidado com a indicação cirúrgica tendo em vista que a simples discectomia pode não resolver as dores advindas da degeneração facetaria articular associada à doença discal. Nos casos de radiculopatia e mielopatia na falha do tratamento conservador, a intervenção cirúrgica tem seu papel com intuito de descompressão para alívio da dor, melhora funcional ou mesmo com o sentido de evitar uma clara sequência de piora neurológica.
Epidemiologia
A dor cervical é uma situação freqüente que afeta adultos de todas as idades e ambos os sexos praticamente de modo igual. Diferentemente da dor lombar que é mais prevalente nos indivíduos que estão envolvidos com alguma atividade física, a dor cervical ocorre com maior freqüência em indivíduos com melhor nível educacional e naqueles com história de dor de cabeça e dor lombar.
Diversos fatores estão relacionados e influenciam o processo natural de envelhecimento da coluna cervical (neste incluído a doença degenerativa discal).
A questão genética perece ter relação com o surgimento da patologia discal, tendo em vista que em algumas famílias observa-se o surgimento de alterações degenerativas dolorosas mais precocemente que em outros grupos familiares.
O tabagismo está bem documentado como um dos principais fatores de risco para dor cervical. Ele parece acelerar o processo de envelhecimento dos discos bem como dos tecidos conectivos do resto da coluna.
Obesidade parece estar relacionada com uma maior taxa de deterioração dos discos cervicais além dos lombares.
Ocupações profissionais que requeiram excesso de movimentação cervical ou que causem excesso de carga sobre os discos e facetas também podem apresentar relação com maior índice de problemas discais7. Efeito deletério também é observado em atividades com excesso de carga vibratória sobre a coluna.
Desempenham papel importante na gênese dos sintomas associados com a hérnia de disco cervical os fatores de cunho psicológico, tais como ansiedade e depressão. Também têm conexão direta com os sintomas, as características de personalidade de cada indivíduo, onde existem aqueles que desejam melhorar e participar de sua própria recuperação, enquanto outros agem de forma oposta.
É importante lembrar daqueles pacientes com disputas ou litígios trabalhistas, pois estes são fatores determinantes da evolução do quadro clínico e nos quais o médico deve ser muito criterioso na escolha do tratamento, principalmente se a opção for cirúrgica.
Anatomopatogenia
Dependendo do local aonde ocorrer a herniação discal, podemos ter a ocorrência de diferentes situações clínicas (Fig. 1).
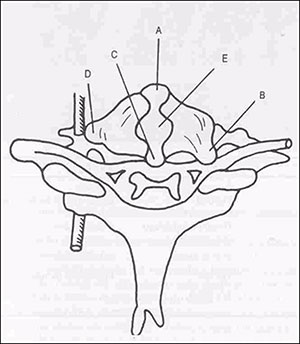
Fig. 1. Representação esquemática dos locais possíveis para as hérnias cervicais: A – anterior, B – póstero-lateral, C – póstero-medial. D – Lateral, E – central
Quando a herniação ocorre na região anterior ao corpo vertebral, sob o ligamento longitudinal anterior, raramente causa sintomas. Na região póstero-lateral, na parte lateral do canal vertebral ou no forame intervertebral, pode causar a compressão de uma raiz cervical. Na região póstero-mediana ou central, pode comprimir a medula e seus vasos. Na região lateral, pode provocar a compressão da artéria vertebral. Independentemente do local de ocorrência, a hérnia discal pode ser responsável pela queixa de dor cervical (dor que pode ser de origem discogênica ou em muitas vezes estar associada à dor de origem facetária e outras alterações degenerativas).
É importante lembrar que outros fenômenos da doença degenerativa como a formação de osteófitos nas facetas articulares e no corpo vertebral e a instabilidade de um segmento da coluna também podem ser os responsáveis pela compressão de estruturas nervosas.
Patofisiologia
Fazem parte do conjunto de fatores que causam degeneração discal os seguintes eventos: perda ou diminuição do grupo de células responsáveis pela produção da matriz extra-celular do disco, perda de proteoglicanos e consequentemente de água (diminuindo a hidratação discal), substituição do colágeno do tipo II pelo colágeno do tipo I, fissuras anulares, incompetência mecânica e alterações ósseas em resposta à sobrecarga (formação de osteófitos).
Em primeiro lugar é importante identificar corretamente o local da dor do paciente, pois pela localização associada ao exame físico, pode-se mais precisamente identificar a origem da dor.
Muitas vezes é possível identificar um grupamento muscular como fonte da dor. A dor miofascial normalmente ocorre em virtude de terminações nervosas presentes na musculatura que estão sujeitas a estímulos nociceptivos desencadeados por alongamento ou pressão sobre os músculos.
Alterações degenerativas dos discos e facetas podem gerar dor. Terminações nervosas na periferia dos discos podem explicar diretamente a dor discogênica. Isto pode ser confirmado por um exame de discografia, que pode elicitar diferentes padrões de dor nos pacientes.
As articulações facetárias também podem ser consideradas fontes de dor8 em razão da presença de terminações nervosas sensíveis a alterações mecânicas, a receptores químicos e nociceptores. Pode-se avaliar se a dor é facetária através de injeções anestésicas intra-articulares, que bloqueiam o estímulo nervoso doloroso.
A dor pode ser também oriunda de alterações degenerativas por artrite em articulações cervicais altas e suboccipitais.
Os sintomas radiculares no membro superior são a expressão de uma irritação sofrida pelas raízes nervosas cervicais num ponto entre sua origem da medula e sua transição para nervo periférico na saída do forâmem. Estes sintomas podem ser causados por hérnias de disco, estenose, patologias intrínsecas das raízes, trauma e diversas alterações degenerativas. Com o passar dos anos o núcleo pulposo e o ânulo fibroso do disco perdem suas propriedades visco-elásticas. Também ocorre proliferação do ligamento amarelo, espessamento das cápsulas articulares e formação de osteófitos na cascata de eventos da doença degenerativa discal. Quando ocorre compressão mecânica da raiz normalmente se observa a presença de déficit sensitivo ou motor ou ambos.
As afecções degenerativas da coluna cervical podem estar associadas à dor cervical axial isolada ou com irradiação para um ou ambos os membros superiores (cervicobraquialgia).
A braquialgia é mais frequentemente causada pela compressão de uma raiz cervical por uma hérnia discal pósterol-lateral e a dor cervical pela irritação do plexo sensitivo raquidiano. A dor irradiada pode também ser causada pelo estreitamento do forame de conjugação pela hipertrofia facetária e pela formação de osteófitos.
A dimensão do forame é grande com relação à raiz. Entretanto, como a raiz é fixa pelo tecido fibroadiposo perirradicular, pequenas estenoses foraminais podem ser suficientes para deflagrar sintomas radiculares.
As estenoses foraminais podem provocar efeitos mecânicos e biológicos sobre as raízes. Como efeito mecânico, a compressão e tração da raiz podem ser acentuadas pelo movimento cervical. A hiperextensão pode reduzir mais a dimensão dos foramens e exacerbar os sintomas. Um efeito biológico importante é o prejuízo da vascularização da raiz pela estenose que pode prejudicar a irrigação radicular por compressão das artérias radiculares ou a drenagem venosa pela compressão da circulação venosa satélite.
A herniação central ou póstero-medial do disco pode ser responsável pelo estreitamento do canal medular. Quando há a presença da estenose, a medula pode sofrer lesão pela compressão extrínseca direta ou pela alteração do suprimento sangüíneo medular. Além dos fatores estáticos associados à mielopatia cervical, a hipermobilidade de um segmento pode causar um fenômeno de compressão dinâmica sobre a medula durante a flexão e extensão.
Quadro clínico
A cervicalgia geralmente é insidiosa, sem causa aparente. Em raras situações tem início de forma súbita, relacionada com movimentos bruscos do pescoço, longa permanência em uma posição forçada, esforço ou traumatismos. Na maior parte dos casos melhora nitidamente com o repouso e piora com a movimentação. Piora com o aumento da pressão liquórica, como na manobra de Valsalva, e à compressão das apófises espinhosas. Com freqüência, há espasmo da musculatura paravertebral.
O quadro clínico encontrado é variável conforme o nível neurológico ou raiz nervosa acometidos, ou seja, em geral os achados espelham a força motora, sensibilidade e reflexos correspondentes à localização topográfica acometida. Inclusive essa correlação tem implicação na associação dos achados clínicos e radiológicos com os sinais e sintomas do paciente. Também é fundamental na eventual indicação cirúrgica.
As alterações sensitivas associadas à compressão radicular são a irradiação da dor para o membro superior num dermátomo definido. Freqüentemente, o doente refere parestesias no mesmo território. Ocasionalmente encontra-se hipoestesia no território acometido.
Pode-se encontrar déficit de força nos músculos invervados pela raíz comprometida. A paralisia da musculatura é rara. A hiporreflexia ou arreflexia pode ocorrer quando houver alteração dos reflexos. Na presença de exaltação de reflexos e na presença de reflexos patológicos, deve-se procurar por compressão medular ou outra lesão do neurônio motor superior. No quadro 1 está descrita, de forma esquemática, as alterações de sensibilidade, motricidade e reflexo com a compressão de cada raiz.
É importante lembrar que nem toda a dor irradiada para o membro superior é causada pela compressão de uma raiz na região cervical. Entre os diagnósticos diferenciais mais importantes estão as síndromes compressivas dos nervos periféricos que geralmente podem ser diferenciadas através do exame físico cuidadoso.
Diagnóstico
Em primeiro lugar na avaliação de um paciente suspeito de ter hérnia de disco cervical é importante obter detalhada e completa história clínica dos sintomas, bem como realizar minucioso e detalhado exame físico.
Dados das características da dor como tipo de dor (queimação, pontada, contínua, choques etc), duração da mesma, intensidade, localização (inclusive se há irradiação da dor e se esta dor irradiada é ou não mais incômoda que a dor axial), períodos de ocorrência ao longo do dia, associação com movimento, fatores desencadeantes, fatores de melhora ou piora, resposta à medicação e grau de incapacitação das atividades habituais pela dor devem ser explorados pelo clínico já que são fontes valiosas de informações no bom direcionamento do diagnóstico e tratamento.
Na história, é importante pesquisar a presença de sinais e sintomas de alarme (“red flags”) que possam indicar a presença de uma doença grave. Traumatismos podem indicar a presença de uma fratura ou de lesão ligamentar. Antecedente pessoal de neoplasia, idade menor do que 50 anos ou maior do que 20 anos, presença de dor noturna e perda de peso são sugestivas de tumor. Dor noturna e perda de peso também estão associadas a doenças infecciosas, assim como história de febre, antecedente de imunossupressão ou infecção recente em outros locais. A presença de rigidez matinal, envolvimento poliarticular ou manifestações cutâneas sugerem processo inflamatório artrítico sistêmico. Qualquer história ou sinal de déficit neurológico deve ser investigado para identificação da sua causa.
Os possíveis diagnósticos diferenciais devem ser lembrados, investigados e descartados. Entre as principais afecções que devem ser consideradas estão: as patologias do ombro, que com freqüência mimetizam ou se sobrepõe ao quadro de cervicobraquialgia; as neuropatias periféricas compressivas do membro superior; a síndrome do desfiladeiro torácico (classicamente investigada com o teste de Adson); tumores tanto benignos quanto malignos (podem ser do SNC, de estruturas vizinhas – como do ápice pulmonar, ou metástases de outros sítios primários); patologias neurológicas diversas, tais como esclerose múltipla, doenças desmielinizantes e tantas outras; dores referidas tanto na região cervical, como no ombro.
A investigação laboratorial também pode ser útil no direcionamento do diagnóstico e tratamento, sendo que exames como função tireoidiana, hemograma completo, pesquisa de auto-anticorpos, exames de prova inflamatória, glicemia de jejum e outros devem ser solicitados sempre que for pertinente.
Sem dúvida, merecem destaque os exames auxiliares radiológicos, seja pelo fato de proporcionarem grande variedade de opções disponíveis na investigação (grande parte deles com elevada sensibilidade e especificidade), seja pelo rápido e avançado desenvolvimento tecnológico que apresentaram nas décadas recentes e que continuam cada vez mais a se aperfeiçoar, especialmente no caso da ressonância magnética.
A radiografia simples (normalmente primeiro exame a ser solicitado na investigação radiológica) em frente, perfil e oblíquas pode demonstrar a redução do espaço entre dois corpos vertebrais pela doença degenerativa do disco e o estreitamento do forame pelas alterações degenerativas. As radiografias dinâmicas em flexão e extensão podem ser úteis para documentar a instabilidade entre dois segmentos.
Dentre os exames de imagem, a ressonância magnética (RM) é o exame de escolha para avaliação da compressão radicular (Fig. 2). Entre as inúmeras vantagens do método é possível citar: exames contrastantes em T1 e T2, sem uso de radiação ionizante, ótima definição das estruturas neurais e das partes moles (Fig. 5). Quando a RM não for disponível, a tomografia computadorizada (TC) ou a mielotomografia (realizada com contraste) podem ser úteis (Fig. 3).
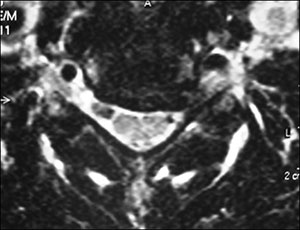
Fig. 2. Imagem axial em T2 de RNM de doente com hérnia cervical comprimindo a raíz de C6.
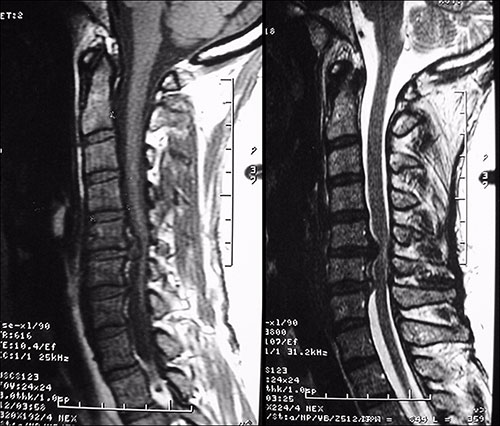
Fig. 5. Hérnias de disco C5-C6 e C6-C7 vistas na RM, exame ponderado em T1 a esquerda e T2 a direita.
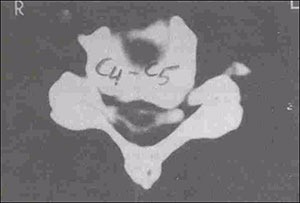
Fig. 3. Mielotomografia demonstrando alterações degenerativas e estenose do canal cervical
Nos doentes em que há dúvida diagnóstica entre uma compressão radicular na região cervical ou uma síndrome compressiva dos nervos periféricos, a eletroneuromiografia pode útil.
Outra forma de investigação menos frequentemente empregada (e cada vez menos empregada), mas que pode ajudar na identificação da dor de origem discogênica ou diferenciá-la de outras fontes de dor é o exame de discografia. Vale ressaltar que este é um exame invasivo e que está sujeito a possíveis complicações (infecção, dor persistente, ruptura anular, erro do nível correto etc). Alguns autores chegam a questionar a validade deste exame.
Tratamento
Os principais objetivos do tratamento são ajudar o paciente no controle da dor e limitar ou eliminar os distúrbios ou inconveniências causados na sua vida diária pela hérnia de disco. Educar o paciente com relação à patologia é fundamental na medida em que o paciente entende e coopera melhor com o tratamento e se prepara melhor para a evolução da própria doença.
Sem dúvidas restaurar a função é uma das metas propostas pelo tratamento, mas se deve ter a compreensão de que este é um processo lento, árduo e nem sempre com resultados previstos ou inteiramente satisfatórios. Quanto maior a imobilidade e o período da mesma, maior será a atrofia muscular, a rigidez articular e o encurtamento tendíneo.
O tratamento da hérnia de disco cervical pode adotar medidas não-cirúrgicas (normalmente é a conduta inicial) e medidas cirúrgicas na falha das primeiras ou nos casos em que a intervenção operatória é fundamental. A maior parte dos doentes com cervicobraquialgia melhora com o tratamento medicamentoso e fisioterápico.
Entre as medidas e tratamentos não-cirúrgicos empregados com maior frequência, é possível citar18: medicamentoso, envolvendo uso de anti-inflamatótios não hormonais, corticóides, opióides, relaxantes musculares e antidepressivos; repouso que deve ser recomendado com parcimônia, sendo limitado a 48 ou 72 horas, pois a atrofia e o desuso também são causas importantes de disfunção; métodos fisioterápicos, sejam eles modalidades passivas como gelo, calor e ultrassom, bem como tração, exercícios isométricos e exercícios trabalhando a flexibilidade; condicionamento aeróbico; exercícios de resistência; programas de fisioterapia domiciliar; e manipulação cuidadosa. A maioria dos pacientes irá apresentar melhora com estas medidas e com o próprio decorrer do tempo, pois frequentemente este é um processo benigno auto-limitado.
O tratamento cirúrgico de urgência raramente é indicado. Entre as indicações de cirurgia de urgência estão os doentes com radiculopatia grave rapidamente progressiva.
Na maior parte dos casos, o tratamento cirúrgico deve ser considerado após o insucesso do tratamento não operatório, feito de forma adequada, por um período mínimo de três meses.
A escolha da técnica e da via de acesso depende da experiência do cirurgião e do local onde a compressão é maior.
Pela via posterior (Fig. 6), pode-se fazer uma hemilaminectomia com a ressecção parcial da articulação interapofisária. Nesta via, é possível obter um acesso adequado à região lateral do canal vertebral e da raiz. Permite a exploração do trajeto da raiz e a ressecção de uma hérnia discal ou osteófito responsável pela compressão (Fig. 7). Mais recentemente também se tornou uma opção o tratamento posterior utilizando-se endoscópio, uma forma de tratamento que emprega os princípios das cirurgias minimamente invasivas.

Fig. 6. Peça anatômica aonde podem ser vistos os acessos cirúrgicos cervicais anterior e posterior.
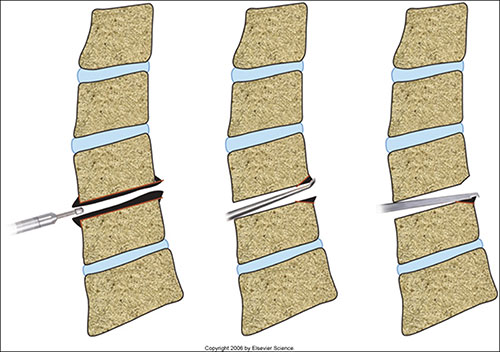
Fig. 7. Remoção de osteófitos por diferentes métodos.
As cirurgias pela via anterior são mais fáceis de serem executadas (Fig.6). A forma mais comum do tratamento pela via anterior envolve a discectomia associada à artrodese (pode-se empregar enxertos estruturados autólogos, cages, placas e parafusos). Além da discectomia, esta via permite a ressecção dos osteófitos, mas não é possível visualizar a raiz de forma adequada.
A discectomia pela via anterior associada à artrodese tem a vantagem de imobilizar um segmento com alterações degenerativas. Entretanto, acredita-se que os níveis móveis adjacentes à área de artrodese possam ser submetidos a maior estresse. Uma das possíveis complicações da artrodese tanto quando a cirurgia é relizada por via anterior quanto posterior é a pseudoartrose. A complicação neurológica mais freqüentemente observada na via cervical anterior é a lesão do nervo laríngeo recorrente, que causa paralisia da corda vocal do lado acometido.
As próteses de disco intervertebral foram desenvolvidas para manter a mobilidade no segmento após a discectomia realizada pela via anterior (Fig. 4). É uma opção à artrodese nos doentes em que não há sinais radiográficos de doença degenerativa avançada ou hipermobilidade significativa. Teria como vantagem a redução da degeneração discal dos níveis adjacentes. Entretanto, há a necessidade de estudos de longo prazo que confirmem o benefício das próteses de disco em relação à artrodese cervical.
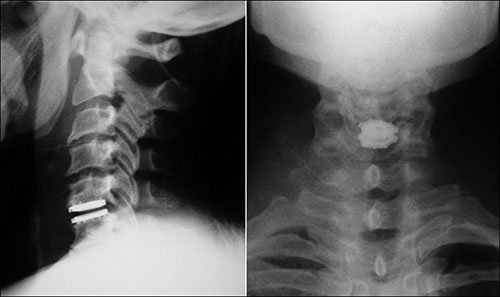
Fig. 4. Doente com cervicobraquialgia submetida a tratamento cirúrgico com prótese de disco cervical.
Diferentemente da dor cervical isolada e das cervicobraquialgias, a mielopatia cervical não apresenta bons resultados com o tratamento não operatório, pois a história natural da doença indica que a progressão da mielopatia ocorre na maior parte dos doentes.
O tratamento não operatório pode ser indicado nos casos leves e em que não há história de progressão. Se optado por esta forma de tratamento, o doente deve ser avaliado freqüentemente e a cirurgia deve ser indicada se houver piora dos sintomas ou achados ao exame físico. O doente deve ser orientado a suspender atividades com riscos de traumatismos. Medicações analgésicas podem ser utilizadas se houver necessidade do tratamento da dor.
O tratamento cirúrgico pode melhorar o déficit neurológico, mas o objetivo principal da cirurgia é fazer com que haja parada da progressão da doença. Consiste na descompressão da medula que pode ser obtida por diversas técnicas.
Conduta do Instituto de Ortopedia e Traumatologia do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo
Inicialmente após confirmação diagnóstica da hérnia de disco cervical é instituído o tratamento não-cirúrgico desta patologia, desde que não se encontrem fatores absolutos de indicação cirúrgica e desde que não estejamos frente a um quadro de urgência. O tratamento não-cirúrgico instituído em concordância da equipe médica com o paciente pode ser estendido de 6 a 12 semanas conforme o caso.
O tratamento cirúrgico é instituído nos casos não responsivos ao tratamento não-cirúrgico e naqueles em que a cirurgia é mandatória. A técnica cirúrgica de escolha é a discectomia com artrodese. A técnica cirúrgica deve poupar ao máximo os tecidos sadios e neste sentido o uso de lupas ou microscópios é rotineiro. A escolha da via de acesso cirúrgica (anterior, posterior ou combinada) deve ser individualizada para cada caso particular, mas como regra deve-se optar pela via que melhor atinja o local anatômico da compressão, ou seja, detectar onde está o maior problema e que acesso permitirá a melhor resolução do mesmo.
Nas estenoses do canal de até três níveis, com componente de compressão predominantemente anterior, indicamos a descompressão pela via anterior com a discectomia ou corpectomia associada à artrodese.
Nas situações em que a estenose ocorre em mais de três níveis, a descompressão é feita preferencialmente pela via posterior. Na ausência de sinais de instabilidade e preservação da lordose cervical, a laminoplastia do tipo “porta aberta” pode ser realizada.
Normalmente o paciente recebe alta hospitalar dentro dos dois primeiros dias de pós-operatório e a fisioterapia é instituída precocemente.

